Onde d’urto: un’onda di energia al servizio della riabilitazione
Negli ultimi anni le onde d’urto, o shock waves, sono diventate una delle terapie fisiche più interessanti nel campo della fisioterapia e riabilitazione muscoloscheletrica. Spesso associate al trattamento della “spina calcaneare” o delle tendiniti calcifiche, in realtà questa tecnologia ha un campo di applicazione molto più ampio e scientificamente fondato.
Cos’è la terapia a onde d’urto
La terapia con onde d’urto utilizza impulsi meccanici ad alta energia che si trasducono nei tessuti. Queste onde, prodotte da un generatore elettromagnetico, elettroidraulico o piezoelettrico, vengono convogliate su una zona specifica del corpo. L’energia meccanica trasmessa induce microstimoli controllati nei tessuti, che attivano una risposta biologica naturale: aumento della circolazione locale, stimolazione del metabolismo cellulare e rilascio di fattori di crescita che favoriscono la rigenerazione dei tessuti. In parole semplici, le onde d’urto “risvegliano” la capacità del corpo di guarire da solo.
Come agiscono
Gli effetti principali sono tre:
- Effetto antinfiammatorio: riduzione della produzione di mediatori infiammatori e miglioramento del drenaggio locale.
- Effetto antalgico: interferenza con la trasmissione nervosa del dolore e liberazione di endorfine.
- Effetto rigenerativo: stimolo alla neoangiogenesi (nuovi capillari) e alla riparazione dei tessuti tendinei e ossei.
Grazie a questi meccanismi, le onde d’urto non agiscono solo sui sintomi, ma favoriscono la guarigione biologica della struttura coinvolta.
Le principali applicazioni in fisioterapia
Le onde d’urto trovano indicazione in molte condizioni croniche dell’apparato muscoloscheletrico, in particolare quando altre terapie hanno dato risultati limitati:
- Tendinopatia calcifica della spalla
- Epicondilite (“gomito del tennista”)
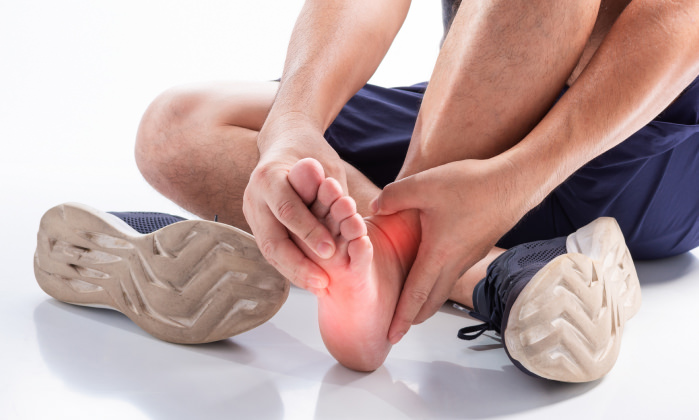
- Fascite plantare e spina calcaneare
- Tendinopatia rotulea e achillea
- Borsiti croniche
- Sindrome dolorosa miofasciale (trigger points)
- Ritardi di consolidazione ossea e pseudoartrosi
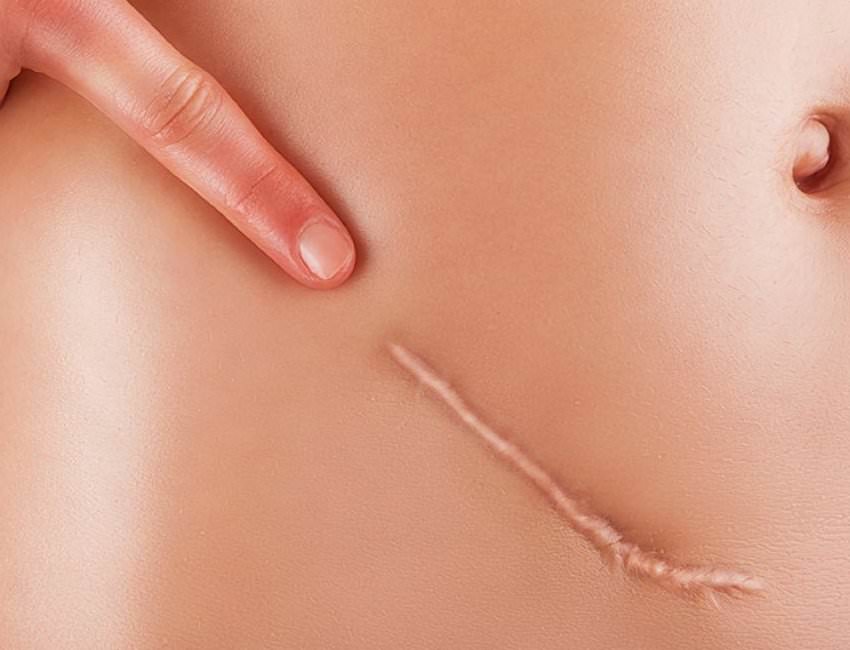
In alcuni casi vengono utilizzate anche per ridurre la fibrosi cicatriziale o favorire la mobilità articolare dopo interventi o traumi.
Come si svolge una seduta
Il trattamento è ambulatoriale, dura dai 10 ai 20 minuti. La sensazione può essere dolorosa.
Quando evitarle
Le onde d’urto non vanno utilizzate in presenza di tumori, infezioni locali, tendini o muscoli lesionati, gravidanza, trombosi venosa profonda o vicino a protesi metalliche recenti. Per questo è sempre importante una valutazione medica o fisioterapica qualificata prima di iniziare il trattamento.
Numerosi studi confermano l’efficacia delle onde d’urto, soprattutto nelle patologie tendinee croniche resistenti alle cure tradizionali. Pur non essendo una “bacchetta magica”, rappresentano un alleato prezioso per ridurre il dolore, migliorare la funzionalità e accelerare il recupero.